УЗИ при блокаде периферических нервов у постели больного (на месте, point-of-care)
Ключевые моменты:
• Основным или дополнительным способом уменьшения боли при острых травмах либо болезненных процедурах может быть однократная блокада нервов под контролем УЗИ.
• Было доказано, что селективное подведение местного анестетика к нервным стволам является эффективным методом лечения боли вне операционной как самостоятельно, так и в комбинации с другими препаратами.
• Блокада бедренного нерва под контролем УЗИ может эффективно уменьшить боль при острых переломах шейки бедра.
Облегчение боли является одной из основных задач медицинской помощи. Блокады периферических нервов под контролем УЗИ являются новой методикой, которая может быть частью комбинированной методики лечения боли. Свежий Кокрейновский обзор блокад периферических нервов продемонстрировал, что ультразвуковая навигация в руках анестезиологов является эффективной методикой анестезии в хирургии. Ультразвуковой контроль сокращал время проведения нервной блокады и количество анестетика в сравнении с классической методикой и методикой нейростимуляции.
Блокады периферических нервов под контролем УЗИ позволяют уменьшить количество вспомогательных обезболивающих средств, особенно внутривенных опиоидов, тем самым уменьшая нежелательные дозозависимые эффекты, такие как дыхательная недостаточность. Данная глава посвящена трем часто выполняемым блокадам, которые могут быть внедрены в клиническую практику: блокаде бедренного нерва, дистальной блокаде седалищного нерва и блокаде плечевого сплетения.
а) Показания. Однократные блокады нервных стволов под контролем УЗИ идеально подходят для купирования боли при острых травмах и болезненных процедурах. Распространенные показания включают хирургическую обработку раны, ирригацию, разрез, дренирование и пластику ран, репозицию перелома, а также вправление вывиха. В зависимости от эффективности нервной блокады для максимального увеличения комфорта пациента может быть добавлена вспомогательная терапия.
1. Отбор пациентов. Однократные нервные блокады под контролем УЗИ должны выполняться только тем пациентам, которые находятся в сознании, доступны для контакта и готовы участвовать в неврологическом контроле за развивающейся блокадой. Пациенты с изначальными неврологическими расстройствами в области нервной блокады не рассматриваются в роли кандидатов ввиду того, что данные расстройства затмевают возможность наблюдения за развитием блокады и послеоперационным повреждением периферической нервной системы.
Такая предосторожность рекомендуется в случае травм, которые обладают высоким риском развития синдрома длительного сдавления (например, перелом дистального отдела большеберцовой кости, компрессионные травмы). Так как нервные блокады сами могут маскировать развивающийся синдром длительного сдавления, мы рекомендуем консультацию хирурга (например, хирурга-травматолога, ортопеда) для оценки потенциальных рисков и пользы перед проведением нервной блокады пациенту с возможностью развития данного синдрома.
2. Повреждение периферического нерва. Повреждение периферического нерва является нетипичным осложнением, определяемым как патологическое двигательное или сенсорное нарушение либо боль после нервной блокады. Процент такого рода пациентов варьирует от 0 до 2,2%. Механизм повреждения пока недостаточно понятен; предлагаются следующие возможные механизмы: прямая травма от иглы, повышение интрафасцикулярного давления от анестетика и ишемия нерва вследствие метаболического стресса. Поэтому мы рекомендуем три очевидных шага для уменьшения риска развития повреждения периферического нерва. Во-первых, не надо входить острием иглы в нервный пучок.
Во-вторых, инъекции должны выполняться медленно под низким давлением и должны быть немедленно остановлены, если у пациента появится ощущение какой-либо новой боли или парестезии. В заключение мы рекомендуем не выполнять блокаду нервов под контролем УЗИ пациентам с периферической невропатией.
3. Позиционирование. УЗ-аппарат обычно располагается напротив врача на противоположной стороне пациента (рис. 1). Чтобы повысить эргономичность, экран аппарата должен располагаться в прямой проекции поля зрения медика, позволяя видеть как иглу, так и экран без существенного поворота головы. Все блокады периферических нервов должны выполняться с кардиомонитором и пульсоксиметрией.
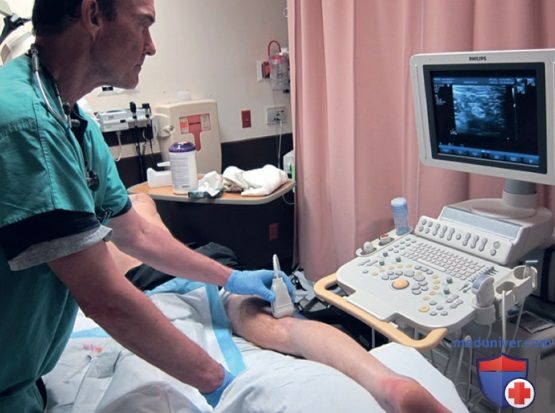
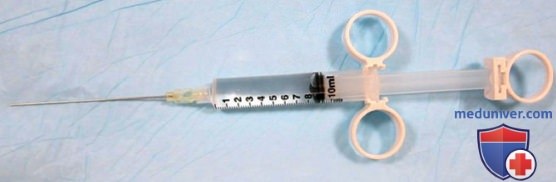
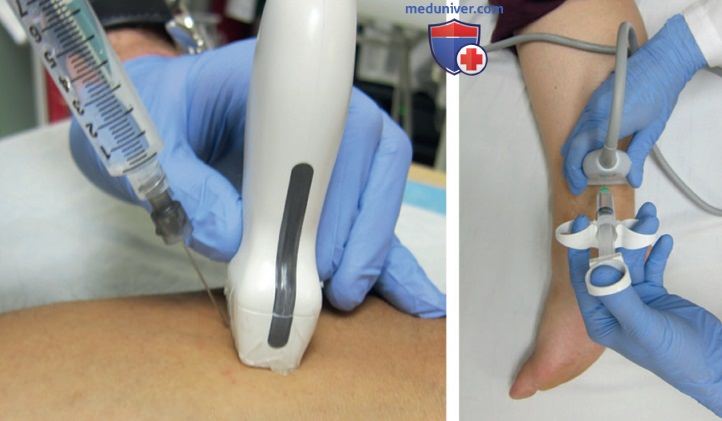
4. Оснащение. Кожа в месте инъекции должна быть обработана хлоргексидином или эквивалентным раствором. Для обезболивания кожи в месте инъекции используется малокалиберная игла (25-30G). Ультразвуковой датчик должен быть покрыт прозрачным материалом или специальной стерильной оболочкой для датчика. Выбор калибра и длины иглы зависит от специфики блокады. Предпочтителен шприц для контролируемой инъекции (рис. 2). Могут использоваться специальные для регионарной блокады тупоконечные иглы, но для выполнения блокад периферических нервов они необязательны.
5. Обезболивающие вещества. Во время выбора обезболивающего вещества учитывается и продолжительность действия, и его безопасность. Препараты 2-хлоропрокаин и лидокаин предпочтительны для начинающих врачей по сравнению с более длительно действующими местными анестетиками из-за их благоприятного профиля безопасности. Данные вещества идеальны для коротких процедур, таких как репозиции суставов, небольшой разрез, установка дренажа и пластика раны. Концентрация обезболивающего вещества определяет скорость диффузии к нервам и начало анестезии; поэтому у 3% 2-хлоропрокаина и 2% лидокаина будет более быстрое начало, когда это необходимо.
Если для обезболивания необходима длительная анестезия при переломах бедренной или плечевой кости, целесообразно использовать введение бупивакаина и ропивакаина. Данные вещества могут быть кардио- и нейротоксичными, поэтому начинающие специалисты, которые мало работают с ультразвуковой навигацией в реальном времени в регионарной анестезии, должны использовать только вещества короткого действия. Системная токсичность местных анестетиков (СТМА) может возникнуть вследствие введения чрезмерной дозы, быстрой абсорбции или непреднамеренной внутривенной инъекции, даже в случае тщательной техники введения.
Добавление сосудосуживающего средства, чаще всего адреналина, к анестетикам более короткого действия может задержать всасывание в сосуды и увеличить продолжительность действия местного анестетика, что является разумной альтернативой использованию анестетика более длительного действия.
Независимо от того, какое вещество используется, врачи должны быть хорошо знакомы с признаками и симптомами СТМА. Классически пациент жалуется на онемение языка и головокружение, которое затем прогрессирует до мышечных подергиваний, потери сознания, судорог и сердечно-сосудистой депрессии. Признаки и симптомы могут проявляться в любом порядке. В случаях когда в кровеносную систему случайно был введен бупивакаин, должна быть проведена инфузия жировой эмульсии (20% раствор Интралипида; 1,5 мл/кг болюсно с последующей инфузией 0,25 мл/кг в минуту). Врачи, выполняющие нервные блокады под контролем УЗИ, должны иметь доступ к 20% раствору Интралипида (Бакстер, Дирфилд).
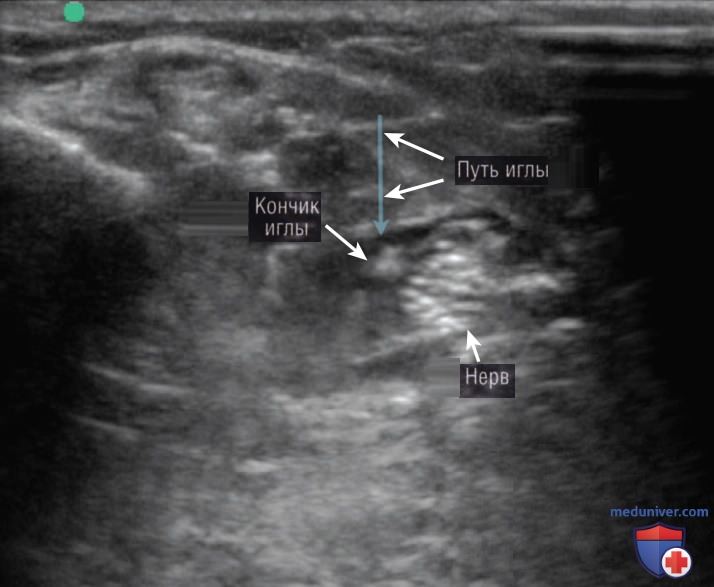
Стандартные меры безопасности обязывают медиков никогда не проводить введение раствора, если не видят кончика иглы, и всегда аспирировать перед введением анестетика для подтверждения отсутствия попадания в сосуд.

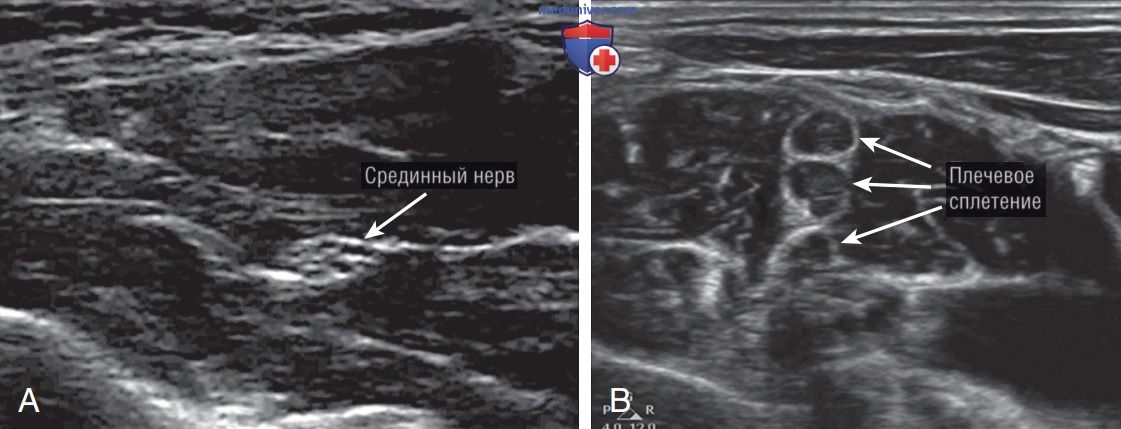
6. Идентификация нервов. Для определения с помощью ультразвука местонахождения периферических нервов требуются знания окружающих анатомических структур. Нервы лучше видны и центрируются для блокады в поперечном сечении. Дистальные периферические нервы представлены гиперэхогенными округлыми пучками, еще одно название: «гроздь винограда» (рис. 3). Проксимальные периферические нервы, такие как корешки плечевого сплетения, выглядят по-другому, они представлены отдельными округлыми анэхогенными образованиями, которые можно спутать с кровеносными сосудами (рис. 3).
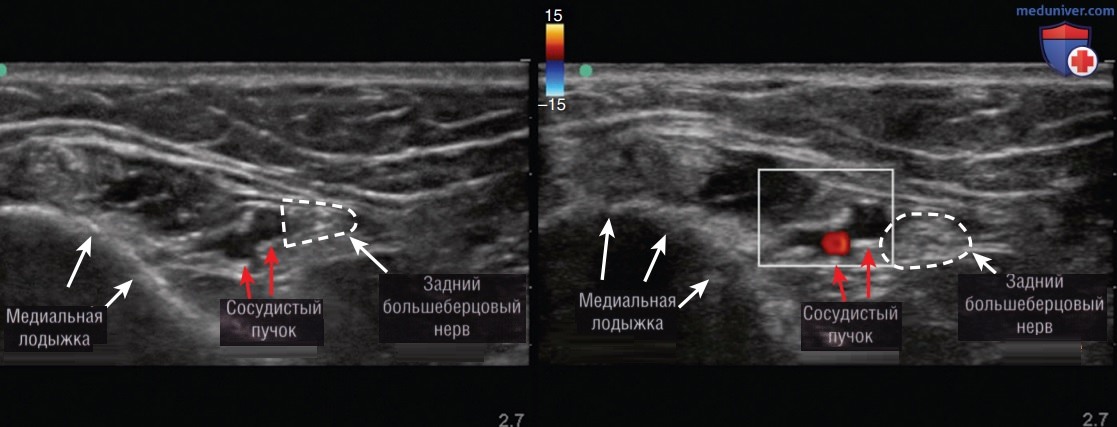
Для получения изображений высочайшего качества и сведения к минимуму эффектов анизотропии может понадобиться тонкий датчик с дистанционным управлением. Качество изображения нервов на УЗИ более чувствительно к углу инсонации, чем другие структуры. Начинающие специалисты должны постоянно проверять с помощью режима цветового допплеровского картирования кровотока, не является ли сосудом намеченная для блокады цель (рис. 4). Для обсуждаемой в данной главе однократной блокады нервов под контролем УЗИ необходим высокочастотный линейный датчик (6—13 мГц).
Врач должен обеспечить оптимизацию изображения во время блокад периферических нервов под контролем УЗИ путем сонаправленности метки датчика («метка») и метки на экране, в зависимости от доступа (поперечный или продольный) и типа нервной блокады.
7. Ориентация иглы:
- ПРОДОЛЬНЫЙ ДОСТУП. Продольный доступ также называется in-plane (в плоскости сканирования) или доступом по продольной оси. Игла вводится по ходу (внутри плоскости сканирования) продольной оси датчика (рис. 5). Во время продвижения иглы под датчиком видна вся игла (рис. 5). Чтобы игла была полностью видна, она должна быть проведена внутри продольной оси датчика очень точно. Продольный доступ рекомендуется для специалистов, начинающих выполнять блокады нервов, для того чтобы контролировать кончик иглы.
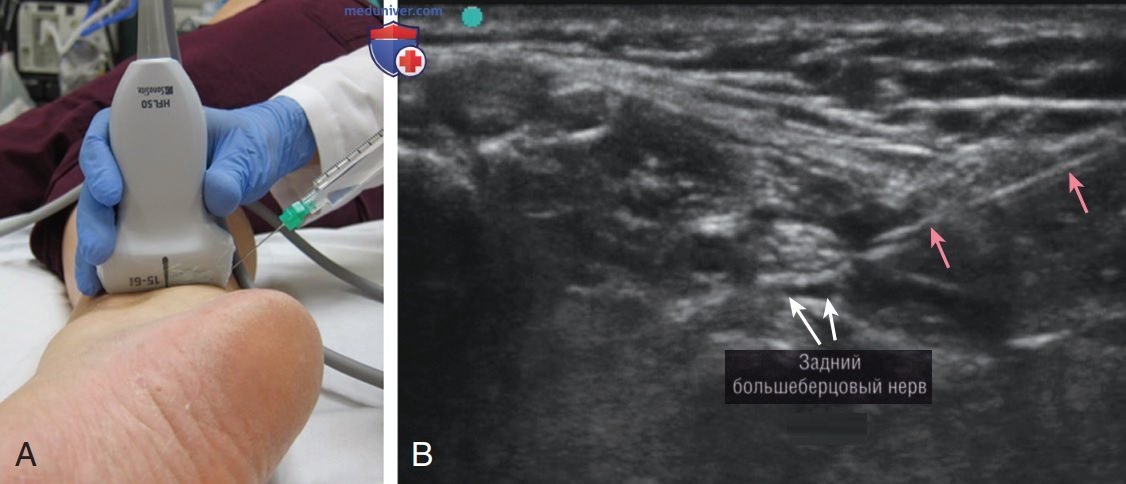
- ПОПЕРЕЧНЫЙ ДОСТУП. Поперечный доступ также называется out-of-plane (вне плоскости сканирования) или доступом по короткой оси. Игла вводится по центру датчика, перпендикулярно его продольной оси, как правило, под достаточно крутым углом (>60—80°) по отношению к коже (рис. 6). Кончик иглы виден только как гиперэхогенная точка в ультразвуковой плоскости сканирования (рис. 7). Безопасное и успешное исполнение данной методики зависит от того, насколько четко виден кончик иглы, который требует грамотных, динамических двигательных навыков управления одновременно датчиком и иглой. Поэтому поперечный доступ может быть признан более удобным для опытных специалистов.
б) Блокада бедренного нерва:
1. Показания. Блокада бедренного нерва под контролем ультразвука является лучшим методом обезболивания при травмах проксимального отдела нижней конечности. Использование блокады бедренного нерва особенно идеально для купирования боли у пациентов с переломами шейки бедра (межвертельными и подвертельными), переломами бедренной кости и травмами надколенника. У пациентов с переломом шейки бедра блокада бедренного нерва обеспечивает снижение умеренной боли, но не приводит к полному обезболиванию, потому что запирательный нерв (один из трех нервов, иннервирующих шейку бедра) при таком доступе к блокаде не блокируется.
С другой стороны, данный метод может существенно уменьшить необходимость применения внутривенных опиоидных препаратов, снижая риск осложнений, таких как дыхательная недостаточность, спутанность сознания и гипертензия, особенно у пожилых пациентов.
Хорошо выполненная блокада бедренного нерва с отслеживанием анестетика латерально под подвздошной фасцией также может обезболить латеральный кожный нерв. Оба нерва иннервируют переднюю и латеральную поверхности бедра, и данный вариант блокады может быть использован для разрезов или абсцессов бедра. Несмотря на то что риск развития синдрома длительного сдавления бедра очень мал, мы рекомендуем проконсультироваться с хирургами перед выполнением блокады бедренного нерва.
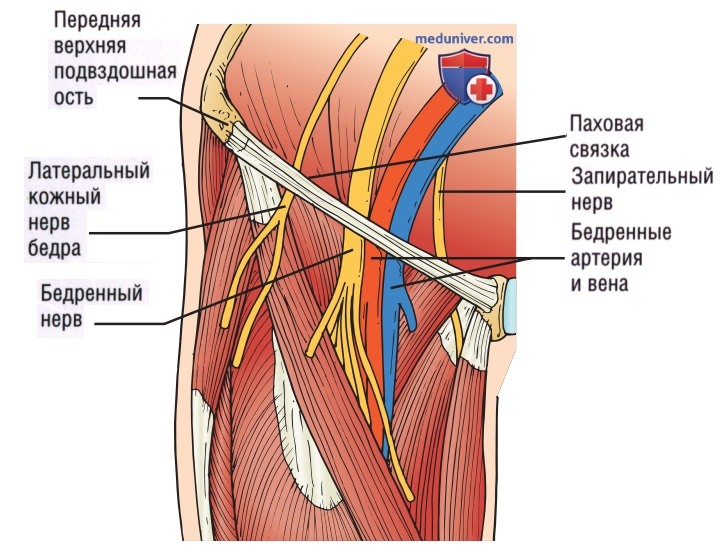
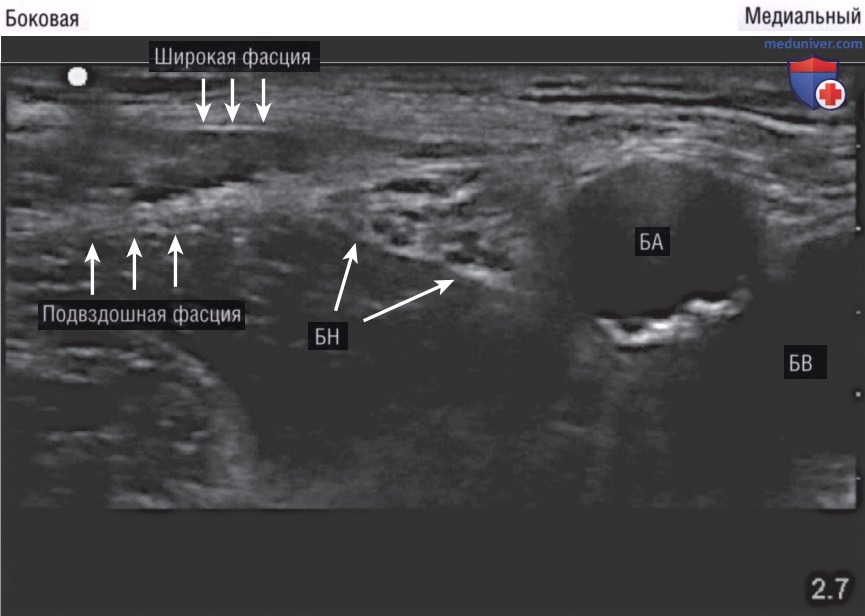
2. Анатомия. Бедренный нерв — это один из нервов поясничного сплетения, образован вентральными ветвями корешков спинномозговых нервов от L1 до L4, иннервирующих нижнюю конечность. На уровне пахового канала бедренный нерв расположен чуть латеральнее бедренной артерии, под подвздошной фасцией и над подвздошно-поясничной мышцей; вместе эти структуры составляют важные ориентиры для блокады нерва (рис. 8).
3. Методика. В положении пациента лежа на спине надо установить высокочастотный линейный датчик чуть ниже и параллельно паховой складке (рис. 9). Маркер датчика должен быть направлен на правую сторону пациента. После определения в поперечном сечении местонахождения бедренной артерии и вены следует сместить датчик латеральнее для определения бедренного нерва. Бедренный нерв представлен гиперэхогенным образованием треугольной формы сразу под подвздошной фасцией и над подвздошно-поясничной мышцей (рис. 10). Покачивание и смещение датчика вверх и вниз может улучшить верификацию треугольного бедренного нерва по его характерному виду типа «медовых сот».

Мы рекомендуем для блокады бедренного нерва использовать продольное (по длинной оси) введение иглы в направлении от латеральной стороны к медиальной и вводить анестетик латеральнее бедренного нерва, подальше от бедренной артерии. После обезболивания кожи местным анестетиком следует использовать спинальную иглу толщиной 20G, длиной 9 см с присоединенным шприцем с 20 мл 2% лидокаина с эпинефрином. Удерживая шприц в доминантной руке, а ультразвуковой датчик в недоминантной руке, надо ввести иглу в кожу приблизительно на 0,5—1 см латеральнее датчика, используя продольный (по длинной оси) доступ. Угол введения иглы зависит от глубины расположения подвздошной фасции (рис. 11).
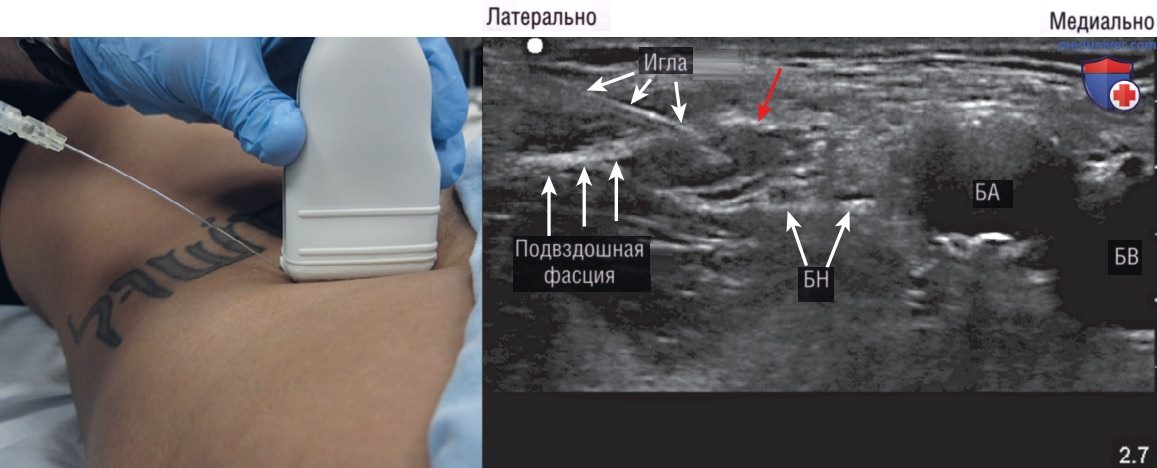
Необходимо направлять иглу к месту соединения гиперэхогенной подвздошной фасции кости и латерального угла бедренного нерва. Как только игла окажется под подвздошной фасцией, следует провести аспирацию, чтобы убедиться, что кончик иглы не попал в сосуд, а затем медленно ввести от 1 до 2 мл местного анестетика. Введение анестетика чуть ниже гиперэхогенной подвздошной фасции является ключевым для эффективной блокады бедренного нерва. Во время инъекции анестетика появляется анэхогенное облако жидкости, которое смещает подвздошную фасцию (см. рис. 11). После подтверждения оптимального положения кончика иглы следует перейти к введению полного объема (от 10 до 20 мл) местного анестетика болюсами по 3—5 мл.
Если в любой момент введения распространение местного анестетика перестает определяеться, то следует предположить непреднамеренное внутрисосудистое введение анестетика, и поэтому оно должно быть остановлено. Направление кончика иглы на 1 см латеральнее бедренного нерва и сосудов глубже подвздошной фасции уменьшает риск прокола сосуда и интраневральной инъекции.
в) Дистальная блокада седалищного нерва:
1. Показания. Седалищный нерв иннервирует дистальный отдел нижней конечности, что делает его идеальным выбором для блокады при переломах голеностопного сустава, дистального отдела большеберцовой и малоберцовой костей, а также травм стопы. Дистальная блокада седалищного нерва не обезболивает медиальную поверхность голени, которая иннервируется подкожным нервом, дистальной ветвью бедренного нерва. Переломы большеберцовой кости — это высокоэнергетические переломы, обычно связанные с компартмент-синдромом. Поскольку дистальный седалищный блок скрывает многие клинические проявления компартмент-синдрома (особенно боль), этот блок следует выполнять только после консультации с хирургической службой.
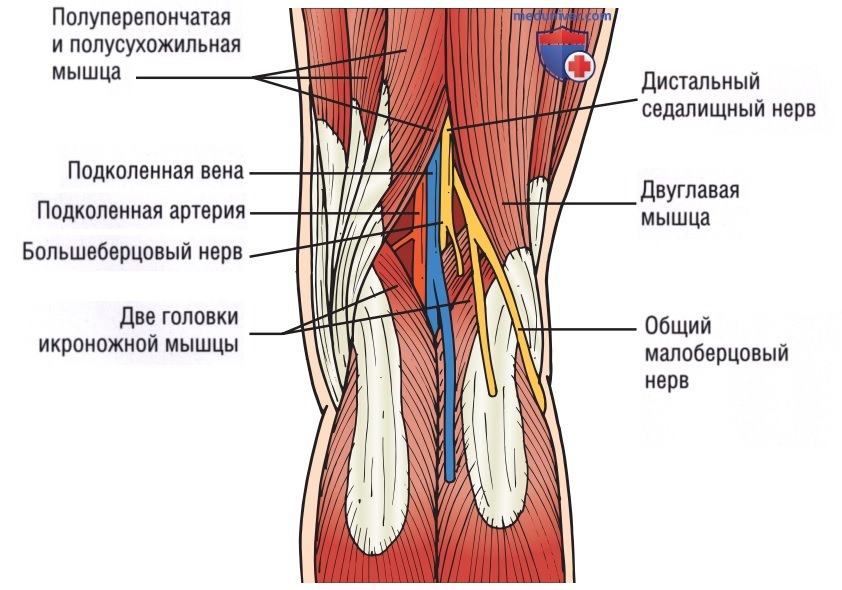
2. Анатомия. Седалищный нерв берет начало от нервных корешков L4 до S3. Подколенная ямка с медиальной стороны образована сухожилиями полуперепон-чатой и полусухожильной мышц, а с латеральной стороны — сухожилием двуглавой мышцы бедра. В самой проксимальной точке подколенной ямки седалищный нерв раздваивается на большеберцовый (медиально) и общий малоберцовый нерв (латерально) (рис. 12). Седалищный нерв может быть блокирован на любом участке от проксимальной части глубоко в ягодичной области до поверхностной расположенного дистального отдела в подколенной ямке. Проксимальная блокада технически более сложная, а дистальная — идеальна, к тому же многие специалисты уже хорошо знакомы с анатомией подколенной ямки.
3. Методика. По возможности пациент должен находиться в положении лежа на животе, что обеспечивает легкий доступ к подколенной ямке и задней поверхности нижней конечности пациента. У пациентов, которые не могут лежать на животе, пораженная конечность должна быть приподнята и обеспечено небольшое сгибание в коленном суставе для того, чтобы поместить датчик между подколенной ямкой и поверхностью стола.
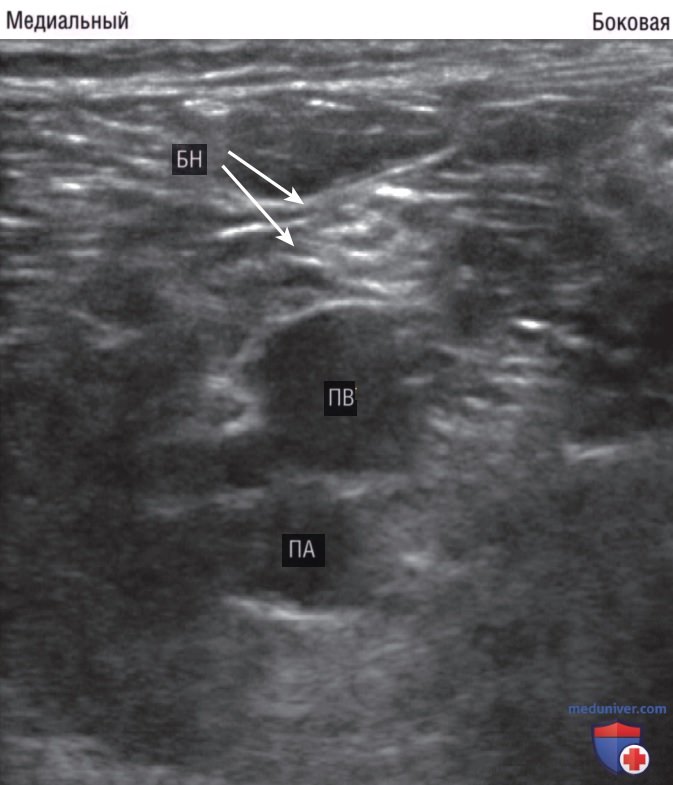
Используя высокочастотный линейный датчик, надо установить местонахождение подколенной артерии и вены. Большеберцовый нерв обычно расположен выше подколенной вены и имеет гиперэхогенный вид по типу «медовых сот» (рис. 13). Если не получается определить местонахождение неврального пучка, может помочь использование эффекта анизотропии с установкой датчика перпендикулярно нерву. Когда большеберцовый нерв верифицирован, следует медленно переместить датчик проксимально и проследить его около 5—10 см до тех пор, пока не будет видно соединение с большеберцовым нервом, подходящим с латеральной стороны общим малоберцовым нервом, которое формирует дистальный отдел седалищного нерва (рис. 14). Специалист УЗИ должен поставить метку в месте соединения и отметить глубину нерва.
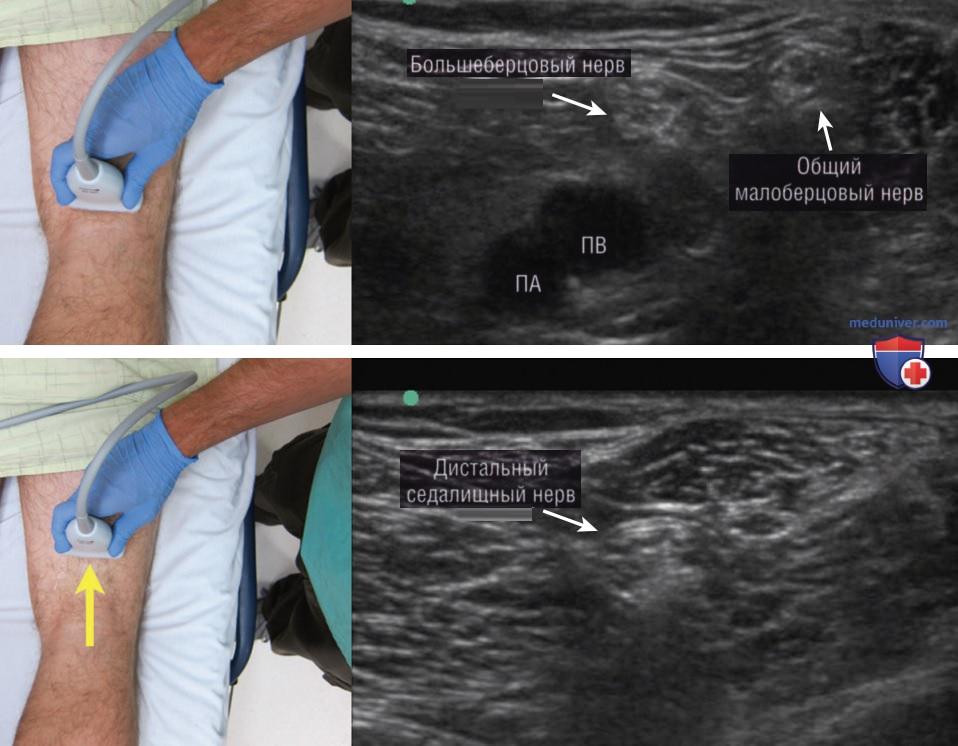
По сравнению с блокадой бедренного нерва, при которой игла вводится практически вплотную к датчику, для блокады дистального седалищного нерва мы рекомендуем место введения иглы перенести на некоторое расстояние от датчика на латеральную поверхность ноги (рис. 15). Дистальный отдел седалищного нерва, как правило, расположен на 2—4 см в глубину от поверхности кожи, и крутой угол иглы будет затруднять определение местонахождения кончика иглы на экране УЗ-аппарата. Мы рекомендуем измерять глубину залегания нерва и вводить иглу параллелно плоскости стола с латеральной поверхности ноги, делая вкол на аналогичной глубине, этот метод позволит улучшить визуализацию иглы. После проведения обезболивания кожи надо к шприцу с 20 мл местного анестетика присоединить спинальную иглу калибром 20G и длиной 9 см.
Следует продвигать иглу медленно под датчиком, используя продольный (по длинной оси) доступ, и обеспечить постоянное нахождение тела и кончика иглы в поле зрения. Мы рекомендуем выполнение дистальной блокады седалищного нерва до его деления на общий малоберцовый и большеберцовый нервы. Затем надо установить иглу рядом с седалищным нервом, визуализируемому в виде «медовых сот», без попадания иглы прямо в нерв. Следует подвести кончик иглы немного выше нерва, чтобы снизить риск интраневральной инъекции. Провести аспирацию, чтобы подтвердить отсутствие пункции сосуда, а потом медленно ввести от 3 до 5 мл местного анестетика. Распространение анэхогенного облака анестетика рядом с кончиком иглы должно быть видно в режиме реального времени (рис. 16).
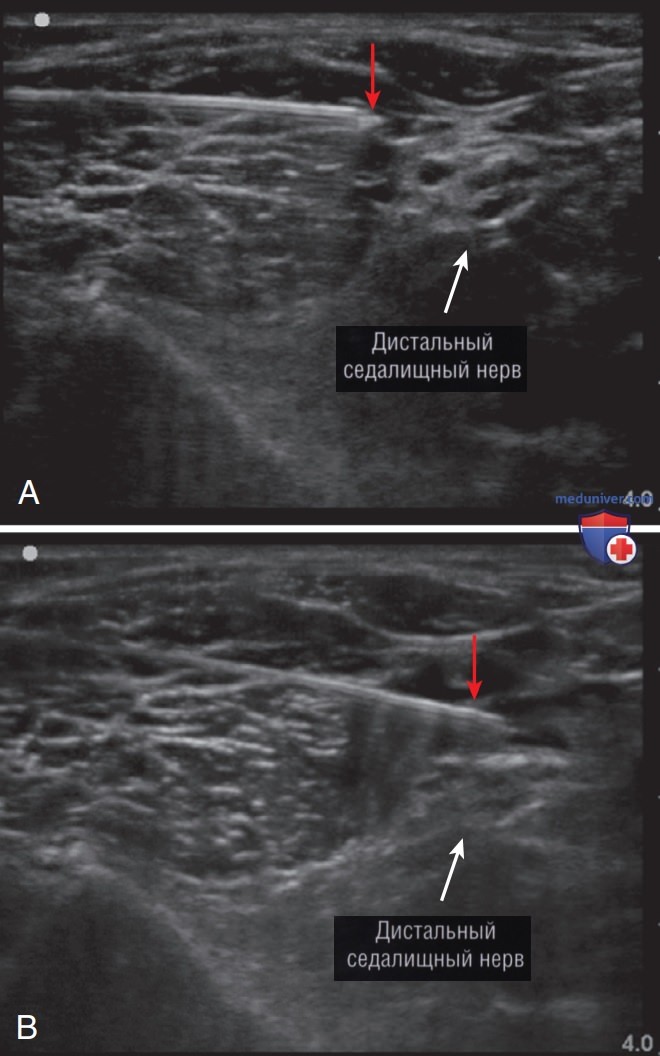
Мы рекомендуем не пытаться вводить анестетик по нижней поверхности нерва, поскольку здесь близко расположены подколенные сосуды, и риск непреднамеренной внутрисосудистой инъекции в этом месте может быть выше. Если при введении анестетика не видно его распространения, то следует предположить внутрисосудистую инъекцию, а процедуру остановить.
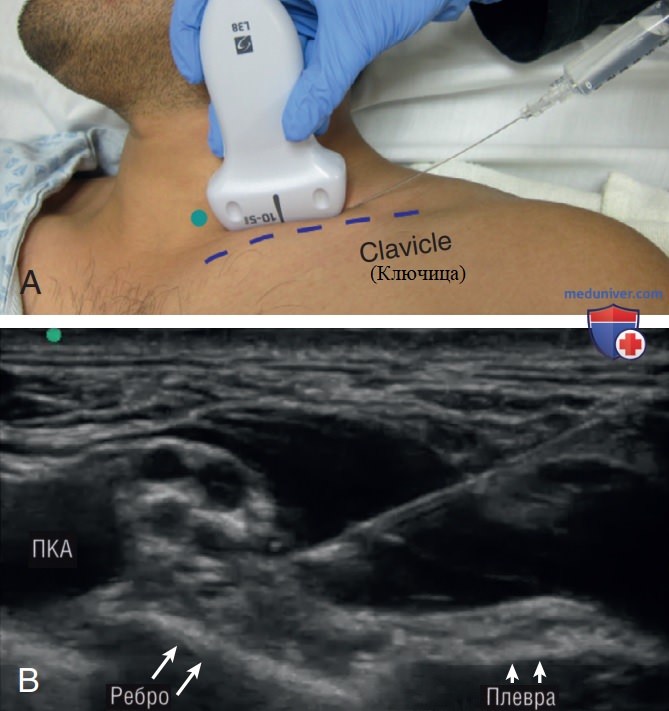
г) Блокада плечевого сплетения: межлестничный доступ:
1. Показания. Межлестничная блокада плечевого сплетения под контролем ультразвука обеспечивает обезболивание проксимальной части верхней конечности, включая плечо. При проведении интенсивной терапии межлестничная блокада плечевого сплетения показана преимущественно для обезболивания при переломах верхней конечности (дистального отдела ключицы и плечевой кости) и в качестве альтернативы внутривенного обезболивания при вправлении вывиха плеча. Другие показания включают дренирование крупного абсцесса, ожоги, ревизию глубокого ранения и сложную пластику раны.
При межлестничной блокаде возникает риск развития ассоциированной блокады диафрагмального нерва с временным гемипарезом диафрагмы. При использовании ультразвукового контроля частота данного явления снизилась благодаря уменьшению объема вводимого анестетика и увеличению точности доставки анестетика. Несмотря на то что клиническое значение транзиторного одностороннего паралича диафрагмального нерва обсуждается, мы рекомендуем соблюдать осторожность при выполнении межлестничной блокады у пациентов со сниженным легочным резервом (например, тяжелой ХОБЛ, синдромом ночного апноэ).
2. Анатомия. Межлестничные блокады, выполняемые в межлестничном промежутке, нацелены на уровень корешков или стволов плечевого сплетения. Немного глубже ключичной головки грудино-ключично-сосцевидной мышцы, на уровне перстневидного хряща межлестничный промежуток ограничен медиально передней лестничной мышцей, а латерально — средней лестничной мышцей (рис. 17). Целевые нервные корешки с С5 по С7 расположены в межлестничном промежутке практически вертикально. Анестетик, введенный в межфасциальный промежуток, в этом месте не распространяется до нижерасположенных нервных корешков с С8 по T1 и, следовательно, не обеспечивает надежную анестезию при травмах дистальнее локтя.
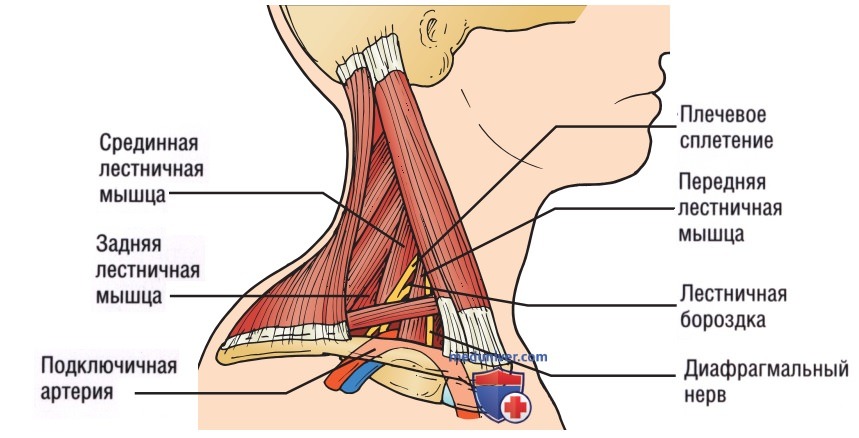
Важными ориентирами являются сонная артерия и внутренняя яремная вена, которые лежат медиальнее передней лестничной мышцы. Плевральный купол расположен каудально, и риск плевральной пункции низкий, если блокада под ультразвуковым контролем в режиме реального времени выполнена правильно.
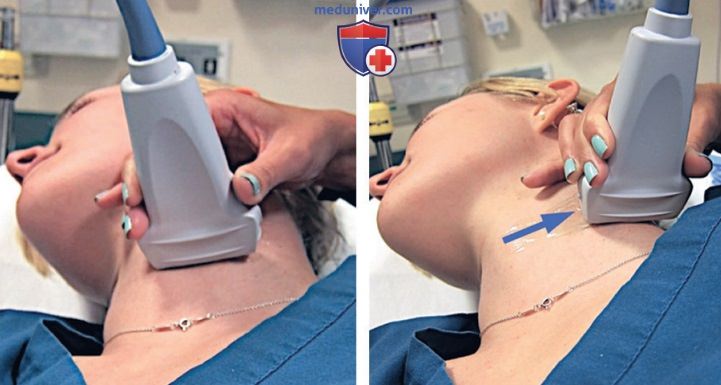
3. Методика. Пациент находится в вертикализированном или полулежачем положении с головой, немного повернутой в противоположную сторону. Межлестничную блокаду следует выполнять с использованием продольного (по длинной оси) доступа. Укладка пациента имеет решающее значение для безопасного введения кончика иглы в межлестничное углубление. Ипсилатеральное плечо может быть приподнято с использованием полотенца или подушки под лопаткой для выравнивания поверхности кожи и улучшения визуализации иглы.
Используя высокочастотный линейный датчик в поперечной плоскости на уровне перстневидного хряща, выведите внутреннюю яремную вену и сонную артерию (рис. 18). Перемещайте датчик латерально, пока ключичная головка грудино-ключично-сосцевидной мышцы не выровняется по центру экрана. Передняя лестничная мышца лежит глубже грудино-ключично-сосцевидной мышцы. Корешки плечевого сплетения начинаются от спинного мозга и проходят в межлестничном промежутке между передней и средней лестничными мышцами, так как они иннервируют верхнюю конечность. На этом уровне корешки плечевого сплетения от С5 до С7 определяются в виде гиперэхогенных вертикально расположенных структур округлой или овальной формы, именуемых признаком «светофора» (рис. 19).
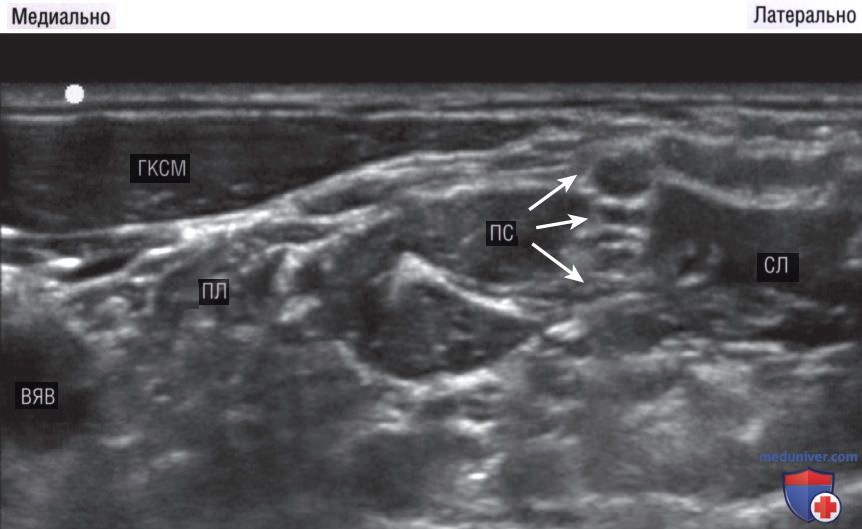
Цветовое допплеровское картирование кровотока на передней поверхности шеи может отличить гипоэхогенные тяжи плечевого сплетения от сосудов.
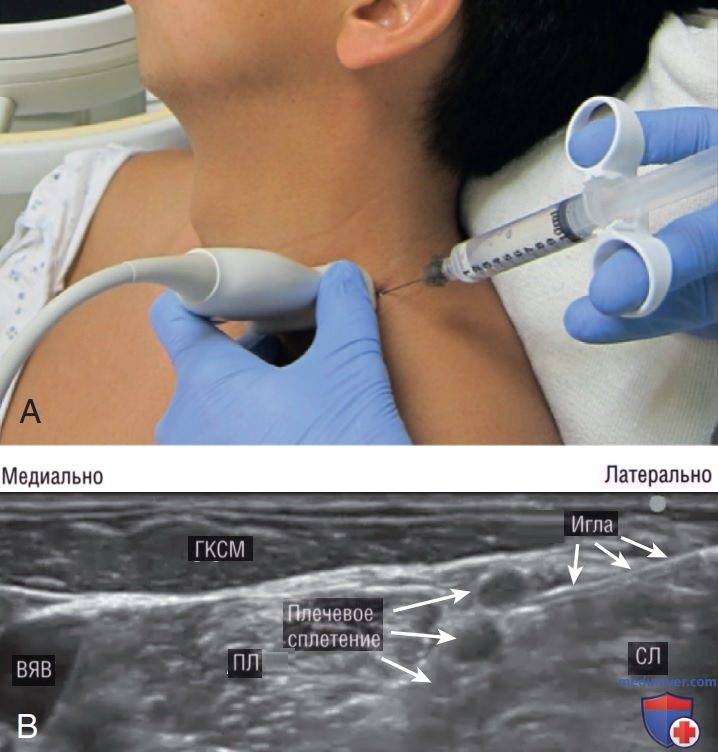
После подготовки места пункции на шее и проведения местной анестезии кожи, используя продольный (по динной оси) доступ, вводят иглу калибром от 21 до 23G, длиной 1,5 дюйма (3,8 см). Кончик иглы продвигается через среднюю лестничную мышцу к боковой границе наиболее глубокого нервного корешка. Затем в промежуток между лестничной мышцей и стволом плечевого сплетения вводится приблизительно 10—20 мл местного анестетика (рис. 20). При успешном выполнении блокады местный анестетик распространяется в фасциальном промежутке между средней лестничной мышцей и корешками нервов.
д) Надключичная блокада плечевого сплетения:
1. Показания. Надключичная блокада (НКБ) плечевого сплетения обеспечивает обезболивание при травмах верхней конечности от среднего отдела плечевой кости до локтевого сустава, предплечья и кисти. НКБ обеспечивает обезболивание при вправлении вывихов локтевого сустава и переломах дистального отдела лучевой кости, а также лечении сложных ран предплечья. Надлопаточные нервы выходят из плечевого сплетения в надключичной ямке проксимальнее и, в отличие от межлестничной блокады НКБ, не обеспечивают обезболивание при травмах дистального отдела ключицы и плеча.
НКБ нацелена на плечевое сплетение дистальнее доступа межлестничной блокады. Риск непреднамеренного пареза диафрагмального нерва, гемидиафрагмы или ятрогенного синдрома Горнера существует, но он редкий. Плечевое сплетение в надключичной ямке прилежит как к подключичной артерии, так и к высокому куполу плевры, что требует овладения визуализацией кончика иглы до внедрения этой методики в практику.
2. Анатомия. Дистальнее межлопаточного промежутка в надключичной ямке стволы и пучки плечевого сплетения компактно расположены внутри фасциальной оболочки, которая проходит выше средней лестничной мышцы и лежит латеральнее подключичной артерии. В середине ключицы подключичная артерия легко визуализируется в поперечном сечении выше I ребра. На этом уровне плечевое сплетение визуализируется в виде гипоэхогенного образования овальной или треугольной формы, которое выглядит по типу «медовых сот». Глубже и латеральнее I ребра расположена гиперэхогенная плевра, которая движется во время дыхания (рис. 21).
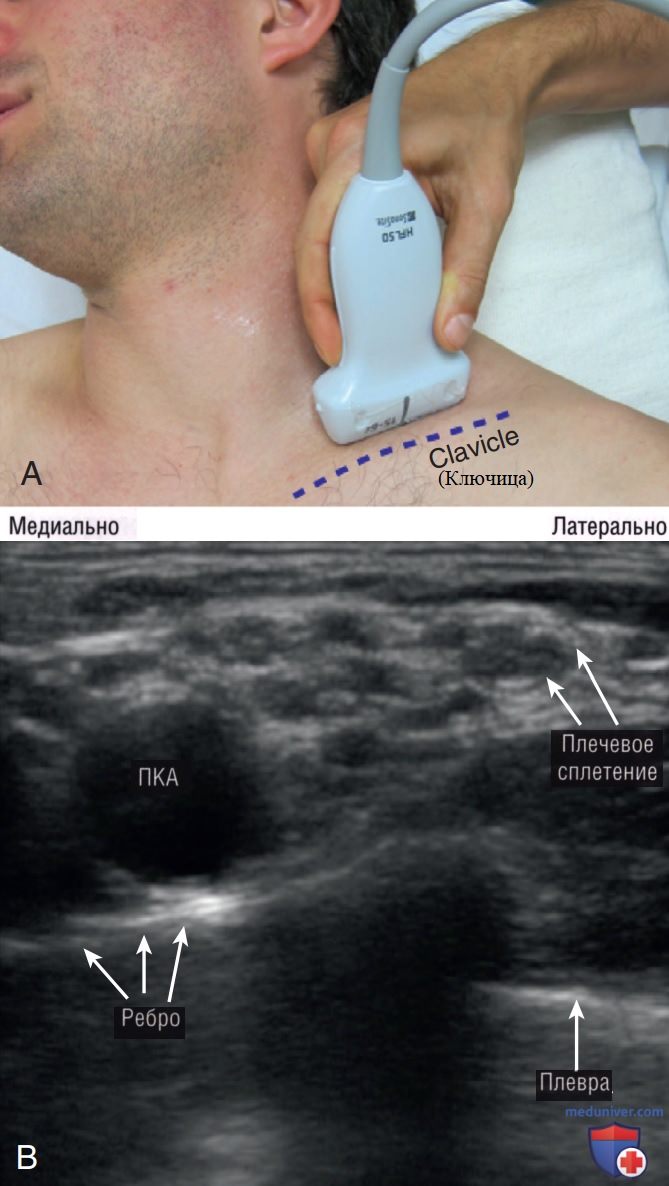
3. Методика. Аналогично положению при межлестничной блокаде плечевого сплетения пациент располагается вертикализированно или полулежа с повернутой головой в противоположную сторону. УЗ-аппарат располагается на противоположной стороне от пациента в прямом поле зрения специалиста. НКБ всегда выполняют с использованием продольного (по длинной оси) доступа по латерально-медиальной траектории.
Высокочастотный линейный датчик устанавливают в надключичную ямку немного кзади и параллельно средней трети ключицы. Так как датчик установлен с наклоном кпереди, подключичная артерия будет видна в поперечном сечении в виде пульсирующей круглой структуры, которая лежит немного выше I ребра. Латерально подключичной артерии лежит гиперэхогенное плечевое сплетение по типу «медовых сот», оно проходит более поверхностно по отношению к средней лестничной мышце. Надо определить гиперэхогенную и двигающуюся плевру, лежащую глубже и латеральнее I ребра.
После обработки области пункции и обезболивания кожи следует использовать продольный (по длинной оси) доступ с латеральной стороны датчика для введения иглы толщиной от 21 до 23G, длиной 3,8 см. Игла длиной 9 см бывает нужна у пациентов с ожирением. Затем иглу продвигают продольно под поверхность фасции латеральнее границы плечевого сплетения. Необходимо ввести раствор выше и ниже плечевого сплетения, для этого инъекцию проводят при низком давлении с использованием небольших болюсов от 3 до 5 мл местного анестетика, постоянно контролируя кончик иглы в режиме реального времени (рис. 22). Для достижения качественной анестезии дистальнее среднего отдела плечевой кости может быть использован объем в 20—30 мл местного анестетика.
е) Тонкости и ловушки:
• Периферические нервы на УЗИ могут выглядеть так же, как и сосуды. Используйте цветовое допплеровское картирование кровотока в целевых областях для подтверждения того, что анэхогенные проксимальные нервные корешки не являются сосудами. Уменьшите допплеровскую частоту повторения импульсов (ЧПИ) до настроек низкой скорости кровотока, чтобы выявить мелкие сосуды.
• Ультразвуковые блоки бедренного нерва не обеспечивают полной анестезии при переломах бедра, а скорее обеспечивают значительное облегчение боли. Эта блокада в сочетании со стандартными внутривенными анальгетиками должна снизить частоту побочных эффектов, связанных с опиоидами.
• Бедренный нерв иннервирует только переднюю поверхность бедра и небольшую часть медиальной поверхности голени (посредством подкожного нерва). Блокада бедренного нерва не обезболивает все бедро.
• Цель блокады бедренного нерва — ввести анестетик под подвздошной фасцией, оставаясь в стороне от нерва. Введите малую часть анестетика для гидродиссекции мягких тканей, затем для улучшения видимости переместите кончик иглы.
• Для дистальной блокады седалищного нерва пациенты должны находиться в положении лежа на животе (прон-позиции). Эта позиция облегчает идентификацию соответствующей анатомии и повышает успешность процедуры.
• Межлестничная блокада плечевого сплетения под ультразвуковым контролем обычно не затрагивает нервные корешки С8 и T1, что делает эту блокаду менее эффективной при травмах кисти и запястья.
• Межлестничная блокада плечевого сплетения под ультразвуковым контролем является идеальным обезболиванием дистального отдела ключицы и плеча, между тем как надключичная блокада подходит при травмах дистального отдела верхней конечности ниже локтевого сустава. Если введен большой объем обезболивающего, то надключичная блокада плечевого сплетения может приводить к анестезии выше локтевого сустава до среднего отдела плечевой кости.
ж) Случай 1:
- Описание клинического случая. 80-летний мужчина с тяжелой ХОБЛ в анамнезе поступил со сложным переломом головки левой бедренной кости. Служба ортопедической хирургии планирует операцию на следующий день. После внутривенного введения 4 мг морфина в отделении реанимации у пациента развилась гипоксия со снижением кислородной сатурации до 78%. Для восстановления гипоксии использовалась кислородная маска, дающая ему 100% поток кислорода. После восстановления сознания у пациента наблюдался умеренный дискомфорт из-за боли, и он просил больше препаратов для обезболивания. После консультации со службой ортопедии для обезболивания было принято решение выполнить блокаду бедренного нерва под контролем УЗИ.
- Результаты УЗИ. Используя линейный датчик параллельно и дистально паховой складке, медик определил бедренную вену, артерию и нерв с медиальной стороны — латерально. Нервный пучок — гиперэхогенный, треугольной формы и находился между вышележащей подвздошной фасцией и подвздошно-поясничной мышцей. 1 мл местного анестетика введен для обезболивания кожи на 1 см латеральнее датчика иглой толщиной 25G. Шприц с контролируемым введением с 1% раствором лидокаина и эпинефрином со спинальной иглой длиной 9 см был введен в кожу на 1 см латеральнее датчика, находящегося в продольном (по длинной оси) доступе. Под контролем зрения кончик иглы был продвинут немного глубже за подвздошную фасцию и латеральнее бедренного нерва. Местный анестетик объемом 20 мл был введен болюсами по 3-5 мл.
- Итоги и заключение. В течение 10 мин выраженность боли у пациента снизилась до 2 из 10 баллов по визуально-аналоговой шкале. Он смог комфортно спать всю ночь без потребности в дополнительных внутривенных обезболивающих средствах. Однократные блокады бедренного нерва под контролем УЗИ высокоэффективны в обезболивании при травмах шейки бедра, бедренной кости и надколенника, не приводят к седации, дыхательной недостаточности или гипертензии, характерным для внутривенных опиатов.
з) Случай 2:
- Описание клинического случая. 76-летняя женщина, получившая оскольчатый перелом головки правой плечевой кости из-за падения на землю, поступила с гипотензией, гипокалиемией и обезвоживанием вследствие тяжелого гастроэнтерита. После внутривенного введения 2 л изотонического раствора хлорида натрия ее кровяное давление составило 95/62 мм рт.ст. Она не получала обезболивающих средств из-за низкого артериального давления, но у нее наблюдается умеренный дискомфорт из-за неконтролируемой боли. После консультации с хирургом-ортопедом и внесения в историю болезни данных неврологического обследования для обезболивания было принято решение выполнить межлестничную блокаду плечевого сплетения под контролем УЗИ.
- Результаты УЗИ. Пациентка находилась в положении сидя с подушкой за правой лопаткой. УЗ-аппарат был установлен на противоположной стороне, экран расположен в прямом поле зрения врача УЗИ. Используя линейный датчик перпендикулярно области гортани, врач определил сонную артерию и внутреннюю яремную вену. Гипоэхогенные корешки плечевого сплетения были определены между передней и средней лестничными мышцами, латеральнее крупных сосудов и глубже грудино-ключично-сосцевидной мышцы. После обработки шеи хлоргексидином выполнено обезболивание места введения 1 мл местного анестетика в виде кожной папулы на 1 см латеральнее датчика. Игла толщиной 21G, длиной 3,8 см была присоединена к контрольному шприцу с 1% раствором лидокаина и эпинефрина и введена на 1 см латеральнее датчика продольным (по длинной оси) доступом.
Кончик иглы под визуальным контролем продвинули через среднюю лестничную мышцу латеральнее глубокого нервного корешка. Местный анестетик объемом 10 мл вводили болюсами по 3-5 мл.
- Итоги и заключение. После процедуры пациентка отметила полное устранение боли. Она поступила в палату, оснащенную телеметрией, и в течение всей ночи необходимости во внутривенном введении опиатов не было.
Однократные межлестничные блокады плечевого сплетения под контролем УЗИ высокоэффективны в обезболивании при острых травмах плечевой кости, локтевого сустава и проксимального отдела предплечья, не приводят к седации, дыхательной недостаточности или гипертензии, характерным для внутривенных опиатов. Межлестничную блокаду у пациентов с легочными заболеваниями нужно использовать с осторожностью из-за потенциального осложнения данной нервной блокады в виде временного ипсилатерального паралича купола диафрагмы.
и) Случай 3:
- Описание клинического случая. 48-летняя женщина доставлена в отделение неотложной помощи после падения с лестницы и вывиха лодыжки. Отмечена выраженная деформация левой лодыжки. Также выявлены скрытый трехлодыжечный перелом и вывих стопы. Появился сильный дискомфорт из-за боли. Клинические исследования показали нормальные нейроваскулярные показатели состояния ноги. По согласованию с ортопедической хирургией на следующее утро была запланирована открытая репозиция с внутренней фиксацией. Принято решение об обезболивании с помощью дистальной блокады седалищного нерва под контролем УЗИ.
- Результаты УЗИ. Пациентка находилась в положении лежа, а ультразвуковой аппарат был расположен на противоположной стороне в прямом поле зрения специалиста. С использованием высокочастотного линейного датчика были определены подколенные артерия и вена, а также большеберцовый нерв. Затем датчик медленно смещался проксимально, пока в поле зрения не появился общий малоберцовый нерв, соединяющийся с большеберцовым нервом для формирования дистального седалищного нерва. В этом месте была сделана метка на коже и отмечена глубина залегания нерва. Спинальная игла толщиной 20G и длиной 9 см после обезболивания кожи в месте инъекции была введена по латеральной поверхности бедра приблизительно на глубине нерва.
С применением ультразвукового контроля в режиме реального времени кончик иглы был выведен выше дистального отдела седалищного нерва, а анестетик объемом 20 мл вводился болюсами по 3-5 мл. Распространение анэхогенного облака определялось вокруг нерва.
- Итоги и заключение. После процедуры пациент почувствовал себя более комфортно, и ему помогли принять сидячее положение. Без существенной боли вправлен вывих лодыжки и шинированы переломы.
Однократная блокада дистального отдела седалищного нерва с кратковременной анестезией является безопасным и высокоэффективным методом обезболивания. Данная методика используется перед репозицией переломов или другими короткими процедурами, при выполнении которых нет необходимости в общей седации. Ультразвуковые блоки периферических нервов могут быть единственной методикой или частью мультимодальной стратегии контроля боли при острых травмах.
к) Случай 4:
- Описание клинического случая. 33-летняя женщина поступила в отделение неотложной помощи после падения вперед во время игры в футбол. Она поддерживала свою правую руку и запястье, а также имела явную деформацию локтевого сустава. После проведения рентгенографии подтвердился вывих локтевого сустава кзади, кроме этого, у пациентки был дискомфорт из-за боли. Физикальное обследование выявило нормальные нейроваскулярные показатели. Для закрытой репозиции вместо общей анестезии с седацией была выбрана регионарная анестезия верхней конечности.
- Результаты УЗИ. Пациентка находилась в положении лежа на спине с повернутой в противоположную сторону головой. Специалист находился на поврежденной стороне, а ультразвуковой аппарат был расположен на противоположной стороне для обеспечения прямой видимости как иглы, так и ультразвукового экрана. Высокочастотный линейный датчик был установлен параллельно и прямо над ключицей и повернут каудально. Подключичная артерия и плечевое сплетение овальной формы определялись выше I ребра. Спинальная игла толщиной 22G, длиной 3,8 см после проведения обезболивания кожи была введена по продольному (по длиной оси) доступу приблизительно под углом 30-45°. С использованием ультразвукового контроля в режиме реального времени кончик иглы был выведен чуть латеральнее плечевого сплетения.
Местный анестетик вводили последовательно болюсами (по 3-5 мл], пока в прилежащие к плечевому сплетению отделы не был введен весь объем — 20 мл.
- Итоги и заключение. Через 15 мин после выполнения блокады плечевого сплетения надключичным доступом боль у пациентки уменьшилась до минимального уровня. Закрытая репозиция локтевого сустава выполнена успешно, для удобства наложена поддерживающая повязка.
Блокады периферических нервов при закрытой репозиции сустава предполагают альтернативное общей анестезии обезболивание. Надключичная блокада плечевого сплетения является надежной методикой купирования боли, связанной с травмами средней и дистальной областей верхней конечности.
л) Контрольные вопросы:
1. Во время выполнения блокады бедренного нерва при переломе шейки бедра в бедренную артерию был непреднамеренно введен 0,25% раствор бупивакаина, и у пациента произошла остановка сердца. Немедленно начата СЛР. Какой препарат должен быть использован в ходе реанимации, для того чтобы купировать системную токсичность, вызванную местным анестетиком (СТМА)?
A. Эпинефрин.
Б. Натрия гидрокарбонат (Бикарбонат натрия*).
B. Липидная эмульсия.
Г. Атропин.
Ответ: В. Липидная эмульсия, такая как Интралипид*, предполагаетсвязывание местного анестетика молекулами липида. Пациентам с развитием СТМА, у которых произошла остановка сердца, должен быть введен 20% раствор Интралипида* из расчета 1,5 мг/кг болюсно с последующим внутривенным введением 0,25 мл/кг в минуту.
2. Какой местный анестетик с наибольшей вероятностью может стать причиной СТМА, если был непреднамеренно введен в крупный кровеносный сосуд?
A. 1 % раствор лидокаина.
Б. 1 % раствор лидокаина с эпинефрином.
B. 1 % раствор мепивакаина.
Г. 0,25% раствор бупивакаина.
Ответ: Г. Длительно действующие местные анестетики более липофильны. Когда внутривенно введены большие дозы, эти вещества с большей вероятностью сильно связываются с тканью мозга, приводя к судорогам и провоцируя остановку сердца. Согласно стандарту безопасности, посвященному снижению риска внутрисосудистых инъекций, нельзя вводить анестетик, пока не визуализирован кончик иглы, и нужно проводить аспирацию перед инъекцией и введение местного анестетика небольшими болюсами за один раз.
3. Межлестничная блокада плечевого сплетения НЕ будет надежно обеспечивать обезболивание в отношении каких травм или патологий?
A. Перелом дистального отдела ключицы.
Б. Перелом головки плечевой кости.
B. Абсцесс дельтовидной мышцы.
Г. Вывих локтевого сустава.
Ответ: Г. Блокада нервов в межлестничном промежутке нацелена в основном на корешки плечевого сплетения С5—С7 и поэтому обеспечивает хорошее обезболивание при травмах от дистального отдела ключицы до среднего отдела плечевой кости. Нервные корешки C8—Т1 находятся глубже и могут располагаться ниже, в отдельной плоскости фасции. Блокада плечевого сплетения надключичным доступом рекомендуется при травмах локтевого сустава, потому что межлестничная блокада не сопровождается надежным обезболиванием дистального отдела верхней конечности.
4. Какие из следующих травм могут сопровождаться высоким риском развития компартмент-синдрома, и регионарная блокада в этом случае НЕ должна выполняться без консультации ортопеда?
A. Вывих плечевого сустава.
Б. Перелом головки плечевой кости при падении на землю.
B. Закрытый перелом среднего отдела большеберцовой кости при дорожно-транспортном происшествии.
Г. Перелом пяточной кости при падении с 15-метровой высоты.
Ответ: В. Хотя случаи компартмент-синдрома, маскируемого регионарной анестезией, редки, вероятность возникновения этого осложнения следует проводить при высокоэнергетических переломах. Вывихи плеча, переломы плечевой кости и большинство переломов бедра/бедренной кости несут низкий риск развития компартмент-синдрома. Регионарная анестезия при переломах пяточной кости, как правило, считается безопасной, хотя переломы ноги от взрывных травм могут быть подвержены более высокому риску развития компартмент-синдрома. Переломы проксимального и среднего отделов большеберцовой кости, особенно от высокоэнергетических механизмов травмы, имеют высокий риск развития синдрома длительного сдавления, и регионарное обезболивание не должно проводиться до консультации с хирургической службой.
5. Какая из следующих методик всегда должна использоваться во время выполнения блокады периферического нерва под контролем УЗИ?
A. Продвигайте иглу до тех пор, пока видно тело иглы.
Б. После аспирации введите анестетик интенсивно болюсом от 10 до 20 мл для более эффективного обезболивания.
B. Во время введения местного анестетика, если не видно распространения гипоэхо-генного облака на ультразвуковом экране, немедленно остановите процедуру и измените положение кончика иглы.
Г. Все вышеперечисленное.
Ответ: В. Хотя осложнения возникают редко, для уменьшения риска осложнений от блокад нервов под контролем УЗИ должны соблюдаться главные принципы безопасного продвижения иглы и методики инъекции. Во-первых, кончик иглы всегда должен быть виден на ультразвуковом экране. Зафиксируйте руку, которая держит датчик, и, двигая только рукой со шприцем, удерживайте кончик иглы в поле зрения весь период процедуры. После аспирации, которая необходима для того, чтобы исключить внутрисосудистое положение кончика иглы, местный анестетик должен быть введен медленно, малыми болюсами по 3—5 мл, введение всего объема за один раз недопустимо. При введении анестетика важно контролировать окружающие структуры для подтверждения того, что он был введен в ткани, а не в сосуд.
Если распространения гипоэхогенного облака не видно, то процедура должна быть немедленно прекращена, а положение кончика иглы должно быть изменено, чтобы убедиться в том, что удалось избежать внутрисосудистой инъекции.
- Вернуться в оглавление раздела "Ультразвуковое исследование (УЗИ)"
Редактор: Искандер Милевски. Дата публикации: 3.2.2024

