Лечение острых лейкозов. Прогноз при остром лейкозе.
Лечение острых лейкозов проводят в условиях специализированного гематологического или онкологического отделения при наличии изоляторов (боксов), реанимационного оборудования, отделения переливания крови.
Основные направления терапии острых лейкозов
• Специфическая химиотерапия. Направлена на достижение и закрепление ремиссии заболевания. Состоит из нескольких этапов. Различна для лимфобла-стного и миелобластного лейкозов и проводится по стандартным схемам (в зависимости от результатов типирования заболевания).
• Сопутствующая (сопроводительная) терапия. Её проводят для борьбы с инфекциями, обусловленными агранулоцитозом, для снижения интоксикации при лизисе опухолевых лейкоцитов, для уменьшения побочных токсических эффектов химиотерапевтических препаратов.
• Заместительная терапия. Необходима при угрожающей тромбоцитопении, тяжёлой анемии, нарушениях свертывания крови.
• Трансплантация стволовых кроветворных клеток или костного мозга.
Общие принципы сопутствующего лечения острых лейкозов
Профилактика инфекций — главное условие выживания пациентов с нейтропенией, возникшей вследствие химиотерапии.
• Необходимы полная изоляция пациента при количестве лейкоцитов менее 1109/л, строгий санитарно-дезинфекционный режим: частые влажные уборки с антисептическими средствами (до 4-5 раз в сутки), проветривание и кварцевание палат с экранизацией больного, использование одноразового инструментария, стерильной одежды медицинским персоналом, масок, по возможности — кондиционирование боксов ламинарными потоками стерильного воздуха.
• При повышении температуры тела проводят клиническое и бактериологическое исследования и немедленно начинают лечение комбинациями антибиотиков широкого спектра действия: цефалоспоринами, аминогликозидами, полусинтетическими пенициллинами, меропенемом (меронем), имипенемом+циластатином (тиенам). При вторичных подъёмах температуры тела, возникших после лечения антибиотиками, обычно эмпирически назначают противогрибковые средства (флуконазол, амфоте-рицин В). При пневмоцистных пневмониях применяют ко-тримоксазол (бисептол) в дозе 240 мг/кг в/в, при цитомегаловирусных инфекциях — ганцикловир.
• Для профилактики и лечения нейтропении можно назначить препараты гранулоцитарного [филграстим (нейпоген)] и гранулоцитарно-макрофагального [ленограстим (граноцит)] колониестимулирующих факторов. При острых миелобластных лейкозах эти препараты противопоказаны.
Методы заместительной терапии острых лейкозов
• Трансфузия эритроцитной массы. Показания: содержание НЬ менее 70 г/л при клинических проявлениях анемии (одышка, сердцебиение в покое).
• Трансфузия тромбоцитной массы или тромбоконцентрата. Показания: кровоточивость на фоне содержания тромбоцитов менее 20 109/л.
• Трансфузии компонентов крови совершаются всегда по жизненным показаниям.
• Трансплантация стволовых клеток крови или костного мозга.
Трансплантация стволовых клеток крови или костного мозга — аллогенная трансплантация — метод выбора при прогностически неблагоприятных острых лейкозах в первой ремиссии, во второй и последующих ремиссиях острых лейкозов и при неполных ремиссиях (бластоз в костном мозге не более 20%) — аллогенная трансплантация.
Оптимальный донор — однояйцовый близнец или сибс. Чаще используют доноров с 35% совпадением по Аг HLA. При отсутствии совместимых доноров используют аутотрансплантацию костного мозга, взятого в период ремиссии. В настоящее время трансплантация стволовых клеток применяется чаще трансплантации костного мозга.
Главное осложнение — реакция «трансплантат против хозяина». Развивается вследствие пересадки Т-лимфоцитов донора, распознающих Аг реципиента как чужеродные и вызывающих иммунную реакцию против них. Острая реакция развивается в течение 7—100 дней после трансплантации, отсроченная — через 6—12 мес. Основные органы-мишени — кожа (дерматит), ЖКТ (диарея) и печень (токсический гепатит). Для профилактики и лечения реакции «трансплантат против хозяина» применяют селективный им-мунодепрессант — циклоспорин в дозе 3 мг/кг/сут до купирования клинических проявлений с постепенной последующей отменой препарата (не более 25% дозы препарата в неделю). На течение посттрансплантационного периода влияют также подготовительные схемы лечения, развитие интерстициальной пневмонии, контаминированность конкретного больного вирусами гепатитов, цитомегаловирусом> вирусом Эпстайна —Барр.
Прогноз при остром лейкозе
Острый лимфобластный лейкоз
У детей в 95% и более случаев наступает полная ремиссия. У 70—80% больных детей болезнь не проявляется в течение 5 лет, их считают здоровыми. При возникновении рецидива в большинстве случаев можно достичь второй полной ремиссии. Больные со второй ремиссией — кандидаты на трансплантацию костного мозга с вероятностью долговременного выживания 35-65%. Взрослые редко болеют ОЛЛ. Длительной ремиссии (более 5 лет) удаётся достичь в 15-25% случаев.
Острый миелобластный лейкоз
Полной ремиссии при большинстве вариантов острого миелобластного лейкоза удаётся добиться у 60—70% больных. При различных постиндукционньгх схемах средняя длительность ремиссии — 12-15 мес; у 25-35% больных нет рецидивов в течение 24 мес, часть из них достигает стойкой ремиссии («излечивается»).
Прогностически неблагоприятные признаки при остром лейкозе
Мужской пол и возраст старше 50 лет. Мегакариобластный и эритробластный тип острого миелоидного лейкоза. Ph-позитивный острый лимфолейкоз. В дебюте заболевания — гиперлейкоцитоз свыше 50-109/л, тромбоцитопения менее 50109/л, нейролейкемия. Предшествующее неадекватное лечение («предлеченность»).
Возможные исходы острых лейкозов
• Смерть больного. Причины смерти при острых лейкозах — нейролейкемия, геморрагический синдром (ДВС), почечная недостаточность (при синдроме лизиса опухолевых клеток), сердечная недостаточность, инфекционные осложнения (сепсис), острая надпочечниковая недостаточность (вследствие гипотрофии коры надпочечников при отмене длительно применяемых глю-кокортикоидов).
• Ремиссия заболевания в течение 5 лет от завершения курса индукционной терапии. Различают клиническую, клинико-гематологическую, цитогенетическую (молекулярную) ремиссию. Клиническая — сохранение гематологических изменений (высокое содержание бластов, лимфоцитоз) при отсутствии клинических проявлений; клинико-гематологическая — отсутствие клинических и лабораторных признаков заболевания. Цитогенетическая ремиссия — отсутствие цитогенетических нарушений, определяемых до начала терапии.
• Выздоровление. О полном выздоровлении говорят при отсутствии рецидива в течение 5 лет после завершения полного курса терапии.
• Рецидив заболевания. Может быть ранним и поздним: ранний — во время лечения, поздний — после проведённого лечения.
- Читать далее "Хронические лейкозы. Хронический лимфолейкоз."
Оглавление темы "Лейкозы.":1. Принципы терапии двс синдрома.
2. Гемобластозы. Лейкоз. Общая характеристика лейкозов.
3. Лимфомы. Опухолевый атипизм.
4. Лейкемоидные реакции. Виды лейкозов.
5. Виды острого лейкоза. Клиника острых лейкозов.
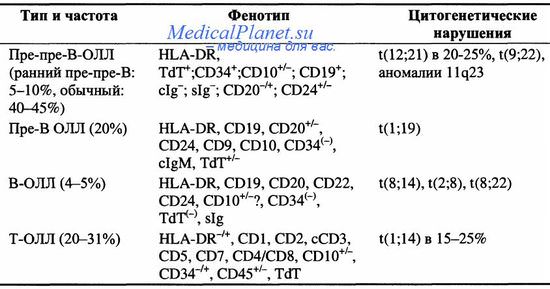
6. Методы диагностики острых лейкозов.
7. Лечение острых лейкозов. Прогноз при остром лейкозе.
8. Хронические лейкозы. Хронический лимфолейкоз.
9. Формы и виды хронического лимфолейкоза.
10. Диагностика и лечение хронического лимфолейкоза.

