Патология кишечника у плода. Обструктивные поражения двенадцатиперстной кишки.
Среди врожденных пороков кишечника наиболее часто встречаются его обструктивные поражения. Этиология кишечной непроходимости до конца не выяснена. Наиболее вероятно, что она является многофакторной. Одни авторы считают кишечную обструкцию следствием нарушения эмбриогенеза, в то время как другие придерживаются теории механических или сосудистых повреждений нормально сформированной фетальной кишки. Нельзя также исключить генетический фактор развития этой патологии.
Врожденные обструктивные поражения могут быть подразделены на внутренние (атрезия, стеноз, заслонка, неперфорированный анус, дубликатура или мекониальный илеус), либо возникшие вследствие внешней компрессии (новообразования, заворот кишок, кольцевидная поджелудочная железа, кисты, опухоли, аномальные сосуды или грыжи).
Обструктивные поражения двенадцатиперстной кишки.
Обструктивные поражения двенадцатиперстной кишки (ОПДК) обнаруживаются в среднем у 1 из 10 000 новорожденных. В наших исследованиях в пренатальной серии частота ОПДК составила в среднем 1 случай на 3150 обследованных плодов. Причинами ОПДК чаще всего, по нашим данным, являются атре-зия кишки (69,2%) и кольцевидная поджелудочная железа (15,4%). Реже отмечаются мембрана двенадцатиперстной кишки, фиброматоз поджелудочной железы и стеноз кишки, который встречается в 1 случае на 40 000 рождений.
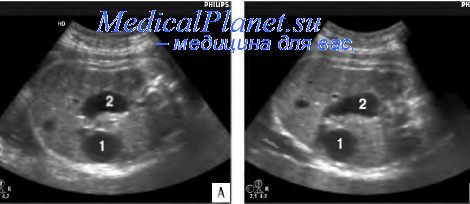
Основными эхографическими находками при ОПДК являются: классический признак «double-buble» (двойной пузырь) в сочетании с многоводием. Изображение «двойного пузыря» является следствием расширения части двенадцатиперстной кишки и желудка, а перетяжка между этими образованиями формируется привратниковой частью желудка, которая плохо поддается механическому растяжению. Однако в некоторых случаях может отмечаться только «единственный пузырь». Многоводие при дуоденальной обструкции появляется относительно рано и встречается в 85-95% случаев. Возникновение этого признака обусловлено нарушением механизмов утилизации околоплодных вод в организме плода.
По данным многих исследователей, пренатальный диагноз ОПДК обычно устанавливается после 24 нед, что, по-видимому, связано с особенностями становления функции желудочно-кишечного тракта. В наших исследованиях минимальный срок диагностики составил 24 нед 2 дня. При этом характерная эхографическая картина дуоденальной обструкции встретилась лишь в 76,9% случаев, причем в 15,4% наблюдений признак «double-buble» отсутствовал во II триместре беременности. Многоводие при ОПДК в наших исследованиях было диагностировано в 61,5% наблюдений, причем во II триместре - только в 20% случаев.
Точность пренатальнои ультразвуковой диагностики ОПДК, поданным разных исследователей, варьирует от 57,1 до 89%. Анализ, проведенный О.И. Гусевой, показал, что после внедрения в клиническую практику единого протокола ультразвуковой диагностики во II и III триместрах беременности точность пренатальнои диагностики ОПДК в Нижнем Новгороде существенно возросла с 43,5% в 1997-2000 гг. до 81,8% в 2001 -2003 гг. По мнению многих авторов, невозможность достижения более высокой точности пренатальнои диагностики ОПДК в первую очередь связана с поздней манифестацией порока в части наблюдений. В наших исследованиях средний срок диагностики ОПДК составил 30,2 нед, по данным О.И. Гусевой - 29,8 нед, A. Brantberg и соавт. - 29,2 нед.
Кроме этого, эхографическая картина «двойного пузыря» может обнаруживаться при других пороках (кисты холедоха, печени, брыжейки, селезенки, надпочечников и почек, односторонний гидронефроз, удвоение желудка, брюшная тератома). Поэтому для окончательного установления ОПДК при обнаружении эхографического симптома «двойного пузыря» необходимо четко определить взаимосвязь этих анэхогенных образований.
Хотя пренатальный диагноз ОПДК обычно устанавливается после 24 нед, в некоторых случаях этот порок удается диагностировать уже в конце (триместра беременности, но это скорее всего является казуистической редкостью. Тем не менее некоторыми авторами были предприняты попытки по разработке эхографических признаков ОПДК начиная с 18 нед беременности. Так, D. Levine и соавт. провели эхографическое обследование 1169 плодов с целью изучения ранних ультразвуковых признаков дуоденальной обструкции и пришли к выводу, что при нормальном развитии желудочно-кишечного тракта плода двенадцатиперстная кишка не визуализируется при эхографическом исследовании в 16-22 нед беременности. Даже незначительное ее расширение должно быть расценено как потенциальный индикатор обструкции и стать показанием к обязательному динамическому ультразвуковому контролю. В наших наблюдениях также были зарегистрированы случаи ОПДК, когда расширение двенадцатиперстной кишки было отмечено в 19-22 нед, а окончательное формирование классического «двойного пузыря» было зарегистрировано только через несколько недель.
При установлении пренатального диагноза ОПДК показано комплексное обследование плода, так как в 40-62% случаев обнаруживаются сочетан-ные аномалии. Среди сочетанных аномалий наиболее часто встречаются врожденные пороки сердца и мочеполовой системы, пороки желудочно-кишечного тракта и гепатобилиарной системы. Кроме того, ОПДК может входить в состав ряда наследственных синдромов, среди которых следует выделить панцитопению Фанкони, гидантоиновый синдром, синдромы Fryns, OpitzG, ODED, Townes-Brocks и TAR (тромбоцитопения с отсутствием лучевой кости). Кроме того, при ОПДК описаны гетеротаксия и VACTERL.
Особое внимание при ОПДК следует уделять пренатальному кариотипированию, так как хромосомные аномалии обнаруживаются в 30-67% случаев. Среди аномального кариотипа наиболее часто встречается синдром Дауна. По данным Н.П. Веропотвеляна и соавт., специфичность ОПДК для трисомии 21 составила 26,1%, чувствительность - 50%.
Прогноз при ОПДК зависит в первую очередь от наличия сочетанных пороков, хромосомных аномалий и времени установления диагноза. В тех случаях, когда родители принимают решение в пользу пролонгирования беременности, при выраженном многоводии целесообразно проведение лечебного амниоцентеза с целью предупреждения преждевременных родов. Родоразрешение следует проводить в региональном перинатальном центре с последующим переводом новорожденного в специализированное хирургическое отделение. Выживаемость после оперативного лечения ОПДК варьирует в пределах 42-86%.
Учебное видео по развитию желудочно-кишечного тракта (эмбриогенезу)
- Читать далее "Обструктивные поражения тонкой кишки. Диагностика обструктивных поражений тонкой кишки."
Оглавление темы "Патология органов ЖКТ плода.":1. Стеноз и атрезия легочной артерии у плода. Диагностика стеноза и атрезии легочной артерии плода.
2. Двойной выход главных артерий из правого желудочка. Диагностика аномалии легочного ствола у плода.
3. Аномалии впадения верхней полой вены. Опухоли сердца у плода.
4. Омфалоцеле. Ранняя диагностика омфалоцеле у плода.
5. Гастрошизис. Пренатальная диагностика гастрошизиса у плода.
6. Патология пищевода у плода. Атрезия пищевода.
7. Патология желудка у плода. Атрезия желудка.
8. Микрогастрия у плода. Аномальное расположение желудка у плода.
9. Патология кишечника у плода. Обструктивные поражения двенадцатиперстной кишки.
10. Обструктивные поражения тонкой кишки. Диагностика обструктивных поражений тонкой кишки.

